Background
Lekarze medycyny ratunkowej i inni klinicyści często spotykają się z pacjentami zgłaszającymi się z dolegliwościami tkanek miękkich. Często występuje niepewność diagnostyczna co do tego, czy pacjent ma zapalenie tkanki łącznej, ropień, czy oba te schorzenia. W prospektywnym badaniu obserwacyjnym przeprowadzonym przez Tayala i wsp.1 wykazano, że przyłóżkowe badanie ultrasonograficzne pomogło w identyfikacji i odróżnieniu ropnia od zapalenia tkanki łącznej, zmieniając postępowanie u połowy pacjentów.
Anatomia
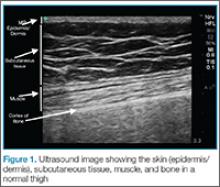
Warstwy tkanek miękkich, które można uwidocznić w badaniu ultrasonograficznym, obejmują naskórek/skórę właściwą, warstwę podskórną, powięź, mięśnie i kości (ryc. 1).
Naskórek i skóra właściwa są nierozróżnialne w badaniu ultrasonograficznym i występują jako pojedyncza cienka jasna warstwa. Poniżej naskórka i skóry właściwej, warstwa podskórna pojawia się jako ciemna warstwa, która reprezentuje tłuszcz i jasną warstwę tkanki łącznej. Głębiej od niej znajduje się powięź, która jest linijną jasną warstwą. Poniżej powięzi widoczne są powięzi mięśniowe, które pojawiają się jako jasne prążki we wzorze fibrylarnym.
Przygotowanie i technika

Sonografia tkanek miękkich powinna być wykonywana przy użyciu sondy liniowej o wysokiej częstotliwości (5-12 MHz lub większej), ponieważ pozwala to na uzyskanie wyższej rozdzielczości skanowania struktur powierzchownych. W przypadku głębszych struktur można użyć sondy krzywoliniowej, jednak obrazy te będą miały niższą rozdzielczość.
Ze względów praktycznych i kontroli zakażeń zaleca się stosowanie opatrunku barierowego z tegadermu do przykrycia końca sondy (ryc. 2). Struktury należy oglądać w co najmniej dwóch płaszczyznach (tj. w osi podłużnej i krótkiej).
Zapalenie tkanki łącznej
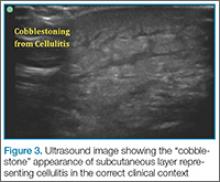
Zapalenie tkanki łącznej jest częstym schorzeniem skóry i tkanek miękkich, które można dość łatwo uwidocznić w badaniu ultrasonograficznym, chociaż jego wygląd różni się w pewnym stopniu w zależności od stopnia zaawansowania. Wczesny cellulitis może być subtelny, ze zwiększoną echogenicznością skóry/podskórnych warstw tłuszczowych. W miarę postępu cellulitis ma bardziej charakterystyczny wygląd „kamieni brukowych”, obszarów hiperechogenicznych wysp zrazików tłuszczowych oddzielonych hipoechogenicznym płynem (Rycina 3)
. Wynik ten nie jest jednak specyficzny dla samego cellulitis, ale może być obserwowany w innych stanach powodujących obrzęk śródmiąższowy, takich jak zastoinowa niewydolność serca i obrzęki obwodowe.
Abscess
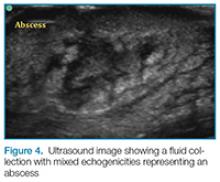
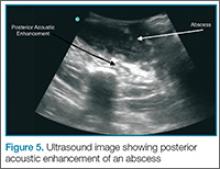
Abscess w badaniu ultrasonograficznym może być uwidoczniony jako hipoechogeniczny zbiór w przestrzeni podskórnej (ryc. 4). Często zawiera on materiał o mieszanej echogeniczności, a w ropniu mogą znajdować się wewnętrzne przegrody. Torbiele proste mają wygląd bezechowego zbioru płynu. W badaniu ultrasonograficznym zarówno w ropniach, jak i torbielach może być widoczny artefakt tylnego wzmocnienia akustycznego.
Niewielki nacisk w dół przetwornika liniowego na ropień może powodować wirowanie lub ruch w jamie ropnia, co zostało nieformalnie nazwane „pustalsis” (rysunek 5).
Węzły chłonne
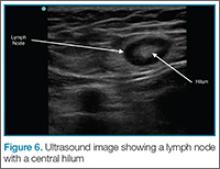
Czasami ważne i przydatne jest rozróżnienie między ropniem a powiększonym węzłem chłonnym, szczególnie w okolicy pachy i pachwiny. Badanie ultrasonograficzne może również pomóc w rozróżnieniu tych dwóch stanów. Węzły chłonne mają echogeniczny wzgórek lub centrum, a obwód węzła chłonnego wydaje się ciemniejszy. (Rysunek 6)
Jeśli na tym obszarze zostanie umieszczony kolorowy przepływ, można zaobserwować przepływ krwi do węzła. Badanie USG pozwala uniknąć niepotrzebnego nacinania i drenażu u pacjenta z powiększeniem węzłów chłonnych.
Wniosek
Bedside ultrasound is a useful and easily accessible tool to confirm the diagnosis and facilitate treatment in patients with soft-tissue complaints, including cellulitis, abscess, and lymphadenopathy. Ta metoda jest szczególnie pomocna w identyfikacji struktur naczyniowych w obszarach takich jak pacha lub pachwina, gdy wskazane jest nacięcie i drenaż, a także może pomóc w uniknięciu pomylenia przepukliny ściany brzusznej z ropniem.
Dr Meer jest adiunktem i dyrektorem ultrasonografii ratunkowej, wydział medycyny ratunkowej, Emory University School of Medicine, Atlanta, Georgia. Dr Taylor jest adiunktem i dyrektorem podyplomowej edukacji medycznej, wydział medycyny ratunkowej, Emory University School of Medicine, Atlanta, Georgia. Dr Beck jest adiunktem, wydział medycyny ratunkowej, Emory University School of Medicine, Atlanta, Georgia.
.