À l’arrivée aux urgences, les mêmes protocoles de transfert et de prise en charge du patient doivent être suivis avec attention. Le triage du patient à l’arrivée fait partie intégrante de l’évaluation initiale, en particulier dans une situation multi-accidentelle. Les traumatismes crâniens peuvent être classés selon le score GCS comme mineurs (score GCS ≥14), modérés (score GCS ≤13 et ≥9) et graves (score GCS ≤8). Tous les patients présentant un traumatisme crânien grave doivent arriver aux urgences intubés et ventilés. Si un patient souffrant d’un traumatisme crânien grave ou modéré arrive avec des voies aériennes non protégées, instituez des mesures immédiates de transfert vers la zone de réanimation. Un patient dont l’état se détériore doit également recevoir des soins dans la zone de réanimation.
Les protocoles ATLS doivent être suivis comme pour tout patient traumatisé. La gestion des voies aériennes et le soutien de la respiration avec protection de l’ensemble de la colonne vertébrale doivent être institués ou poursuivis. Le maintien d’une tension artérielle moyenne adéquate afin de maintenir une CPP adéquate est également important. Aucun consensus n’a été atteint sur le type de fluides qui devraient être administrés à ces patients, mais la majorité des professionnels de la santé donnent des colloïdes initialement.
L’examen d’un patient ayant subi un traumatisme crânien doit être aussi approfondi que pour tout autre patient et doit prendre en compte l’état clinique du patient et les aspects particuliers de l’accident. Recherchez particulièrement les caractéristiques indiquant une fracture de la base du crâne, comme suit :
-
Oeil de tabac
-
Signe de bataille (après 8-12 h)
-
Rhinorrhée ou otorrhée du SCF
-
Hémotympanum
Avec des fractures faciales, auscutez les carotides à la recherche d’un bruit, indiquant une possible dissection carotidienne.
Un examen neurologique complet doit suivre. Recherchez particulièrement les éléments suivants :
-
Acuité visuelle chez un patient alerte
-
Réflexes pupillaires lumineux, directs et consensuels
-
Décollement ou hémorragies rétiniennes ou œdème papillaire
-
Spinal tenderness et, si le patient est coopératif, mouvements des membres
-
Faiblesses motrices, si possible, et déficits sensoriels grossiers
-
Réflexes, réponse plantaire
Ne pas oublier de réévaluer les patients à intervalles fréquents car leur état neurologique peut changer rapidement.
Les traumatismes crâniens mineurs
Après avoir recueilli les antécédents et effectué l’examen initial des patients présentant des traumatismes crâniens mineurs (ie, score GCS ≥14), évaluez si une radiographie du crâne est indiquée. Les indications pour les radiographies du crâne sont les suivantes :
-
Histoire de perte de conscience ou amnésie
-
Lacération du scalp (jusqu’à l’os ou > 5 cm)
-
Mécanisme violent de la blessure
.
-
Maux de tête et/ou vomissements persistants
-
Lésions maxillo-faciales significatives
Si les résultats radiographiques sont sans particularité, le patient peut être renvoyé chez lui avec des instructions concernant le traumatisme crânien. Cependant, le patient doit être admis en cas de difficultés d’évaluation, comme dans le cas suivant :
-
Possible consommation de drogue ou d’alcool
-
Epilepsie
-
Tentative de suicide
-
Maladies neurologiques préexistantes (ex, la maladie de Parkinson, maladie d’Alzheimer)
-
Patient traité à la warfarine ou qui présente un trouble de la coagulation
-
.
L’absence d’un adulte responsable pour superviser
-
Toute incertitude dans le diagnostic
Si le film radiographique révèle une lésion du SNC.rayons X révèle une lésion du SNC, comme le montrent les images ci-dessous, admettez le patient à l’hôpital et, idéalement, faites réaliser un scanner de la tête.
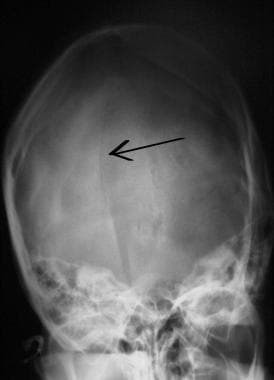 Évaluation initiale et prise en charge des lésions du SNC. Fracture linéaire du crâne occipital (flèche).
Évaluation initiale et prise en charge des lésions du SNC. Fracture linéaire du crâne occipital (flèche). 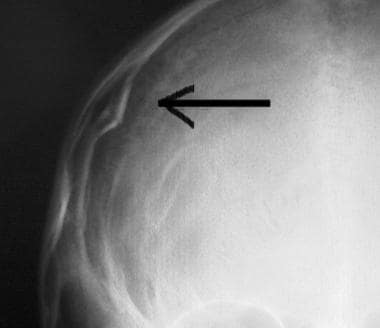 Évaluation initiale et prise en charge d’une lésion du SNC. Fracture du crâne déprimée (flèche).
Évaluation initiale et prise en charge d’une lésion du SNC. Fracture du crâne déprimée (flèche). 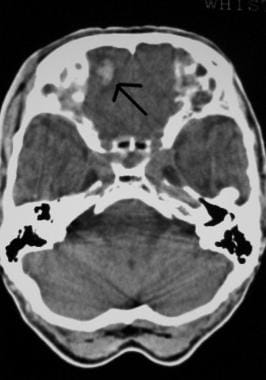 Évaluation initiale et prise en charge d’une lésion du SNC. Contusions frontales sur l’image de tomodensitométrie de la tête (flèche).
Évaluation initiale et prise en charge d’une lésion du SNC. Contusions frontales sur l’image de tomodensitométrie de la tête (flèche). La probabilité d’une pathologie intracrânienne après un traumatisme crânien augmente considérablement avec l’altération de la conscience et la présence d’une fracture du crâne. Voir l’image ci-dessous.
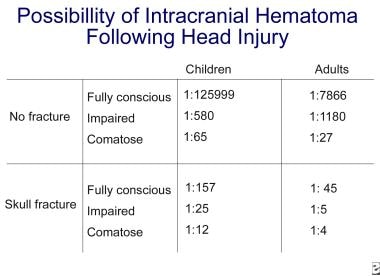 Évaluation initiale et prise en charge des lésions du SNC. Probabilité d’un hématome intracrânien suite à un traumatisme crânien.
Évaluation initiale et prise en charge des lésions du SNC. Probabilité d’un hématome intracrânien suite à un traumatisme crânien. Les traumatismes crâniens modérés
Tous les patients présentant un traumatisme crânien modéré (score GCS ≤13 et ≥9) doivent subir un scanner de la tête et être admis à l’hôpital. Si les résultats du scanner révèlent une lésion du SNC, il est impératif de les orienter vers l’unité neurochirurgicale. Si les résultats du scanner sont sans particularité, le patient doit être admis en observation. Un patient ayant subi un traumatisme crânien modéré et dont les résultats du scanner sont normaux devrait voir son état s’améliorer dans les heures qui suivent son admission. Si aucune amélioration n’est constatée, le scanner doit être répété.
Lors de l’admission de patients présentant un traumatisme crânien mineur ou modéré sans pathologie intracrânienne, les directives suivantes s’appliquent :
-
Des observations neurologiques doivent être effectuées toutes les 2 heures. Le patient ne doit rien prendre par la bouche jusqu’à ce qu’il soit alerté.
-
Commencer l’administration intraveineuse d’une solution de chlorure de sodium à 0,9 % (plus 20 mmol de chlorure de potassium si le patient vomit).
-
Des analgésiques légers (par exemple, paracétamol, phosphate de codéine) et des antiémétiques peuvent être prescrits si nécessaire. Évitez les phénothiazines car elles peuvent abaisser le seuil de convulsions.
Les traumatismes crâniens graves
Après stabilisation, les patients présentant des traumatismes crâniens graves (score GCS ≤8) doivent subir un scanner de la tête. Une orientation neurochirurgicale est impérative pour la gestion de la pathologie intracrânienne et de la PIC. Prenez des mesures immédiates pour abaisser la PIC. Si les résultats du scanner indiquent une lésion cérébrale diffuse et/ou une pathologie intracrânienne, des mesures simples peuvent être prises pour abaisser la PIC jusqu’au transfert vers l’unité neurochirurgicale, comme suit :
-
La tête doit être élevée (30-45°). Maintenir le cou droit et éviter la constriction du retour veineux.
-
Maintenir une normovolémie et une PA normale (PA moyenne >90 mm Hg).
-
Ventiler pour normocapnie et éviter l’hypocapnie (PCO2 >3,5 kPa).
-
Utiliser une sédation légère et une analgésie (par exemple, phosphate de codéine à 30-60 mg IM q4h).
-
Envisager l’administration de mannitol (1 g/kg IV immédiatement), mais contacter d’abord le registraire neurochirurgical.
Traitement chirurgical d’urgence
Le traitement chirurgical d’urgence dans le service des urgences ne devrait pas être nécessaire dans les régions où les soins neurochirurgicaux sont bien établis. Cependant, si des soins neurochirurgicaux immédiats ne sont pas disponibles, faire des trous de fraise exploratoires peut être nécessaire. Les installations de tomodensitométrie ne seront probablement pas disponibles ; le sens clinique est donc très important dans ces circonstances. Les trous de bavure sont réalisés principalement à des fins diagnostiques, car la plupart des hématomes aigus sont trop congelés pour être retirés par le trou et l’hématome intracrânien le plus courant est sous-dural plutôt qu’extradural. Cependant, la réalisation de trous de bavure peut aider à obtenir une décompression modeste et, idéalement, le médecin doit être prêt à procéder à une craniotomie traumatique complète. Dans tous les cas, aucune procédure de ce type ne devrait être entreprise sans avoir été autorisée par l’unité neurochirurgicale référente.
Les critères pour les trous de fraise exploratoires sont les suivants :
-
Aucune installation de tomodensitométrie n’est immédiatement disponible.
-
Aucun centre de référence neurochirurgical n’est immédiatement disponible.
-
Le patient se détériore rapidement, avec une pupille fixe et dilatée, et le patient ne répond pas au mannitol.
-
Le patient meurt d’une hernie du tronc cérébral.
Placez des trous de fraise le long de la ligne possible d’une craniotomie de traumatisme et du côté de la pupille qui se dilate ou de la pupille qui s’est dilatée en premier (si elle est connue). Commencez juste devant l’oreille (1-1,5 cm) et au-dessus de l’arcade zygomatique. Si aucun hématome n’est rencontré, envisagez d’ouvrir la dure-mère, surtout si une coloration bleutée suggère un hématome sous-dural.
Lésions de la colonne vertébrale
La grande majorité (>70% chez l’adulte et >60% chez l’enfant) des lésions de la colonne vertébrale concerne le rachis cervical, la partie la plus mobile de la colonne vertébrale. Chez les enfants, la colonne cervicale supérieure (entre C2 et l’occiput) est plus souvent blessée, alors que chez les adultes, la colonne cervicale moyenne et inférieure est la victime la plus fréquente. En raison de la probabilité d’une lésion de la colonne vertébrale, tout patient victime d’un traumatisme doit être traité comme ayant une lésion potentielle de la colonne vertébrale jusqu’à ce que des preuves radiographiques et cliniques indiquent le contraire. Une immobilisation immédiate de la colonne cervicale dans le collier approprié et une immobilisation immédiate du reste de la colonne sur une planche vertébrale sont appropriées.
L’imagerie de la colonne vertébrale doit inclure au moins des radiographies simples de la colonne cervicale (antéropostérieure et latérale, une vue en chevron, et avec la jonction C7-T1 visible). Lorsqu’une lésion de la colonne vertébrale est fortement suggérée, c’est-à-dire en raison du mode de blessure ou de résultats indicatifs sur le film radiographique, une tomodensitométrie de la colonne vertébrale doit être effectuée ensuite.
Gestion
À l’arrivée au service des urgences, le patient doit avoir été placé sur une planche dorsale protectrice. Un examen et une évaluation cliniques complets doivent suivre la stabilisation initiale. Attention à l’extension du cou si une intubation est nécessaire. Vérifiez les paliers palpables sur l’ensemble de la colonne vertébrale lors de l’examen secondaire. Vérifiez l’absence de signes cliniques de lésion médullaire. N’oubliez pas la vessie (un cathétérisme peut être nécessaire). Soyez conscient de la possibilité d’un choc spinal, c’est-à-dire d’une hypotension due à la perte du tonus sympathique associée à une bradycardie. L’administration de liquides pour corriger les déséquilibres, avec ou sans ajout d’agents presseurs, est nécessaire pour maintenir une pression artérielle moyenne supérieure à 90 mm Hg (la dopamine est l’agent de choix), mais il ne faut pas surcharger car cela peut entraîner une insuffisance cardiaque. Il faut également savoir que l’absence de tachycardie peut masquer une véritable perte de liquide.
Les radiographies latérales simples de la colonne cervicale, comme illustré ci-dessous, doivent être la moindre des investigations réalisées. Examinez l’alignement, le gonflement des tissus mous, les marches ou les fractures. Si des preuves cliniques ou radiologiques d’une lésion de la colonne vertébrale sont présentes, la prise en charge immédiate du patient après stabilisation comprend une analgésie, une imagerie complète et une consultation avec des chirurgiens de la colonne vertébrale.
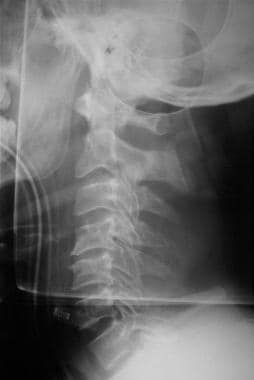 Évaluation initiale et prise en charge des lésions du SNC. Film radiographique latéral de la colonne vertébrale.
Évaluation initiale et prise en charge des lésions du SNC. Film radiographique latéral de la colonne vertébrale. Une absence de preuve radiologique confirmant une lésion de la moelle épinière ne doit pas conduire à un relâchement des précautions jusqu’à ce que le patient soit suffisamment lucide et coopératif pour bouger tous les membres et signaler toute zone de sensibilité excessive. Une lésion de la moelle épinière sans anomalie radiographique (ie, SCIWORA) se produit dans environ 2 à 4 % des blessures de la colonne vertébrale.
Types courants de blessures
-
Dislocation atlanto-occipitale : Elles sont presque universellement fatales, mais une reconnaissance et une stabilisation rapides peuvent être très importantes.
-
Fractures de l’atlas : Selon le type, la plupart sont traitées de manière conservatrice.
-
Fractures de l’axe : Elles sont difficiles à traiter en raison des taux élevés de non-union, mais la plupart nécessitent une forme de fixation interne.
-
Lésions de C3-T1 : La réduction et l’alignement précoces sont importants. La décompression de la moelle épinière est préconisée pour les patients présentant des lésions incomplètes.
Utilisation des stéroïdes dans les lésions de la moelle épinière (méthylprednisolone)
Les études NASCIS (National Acute Spinal Cord Injury Studies) I et II publiées dans les années 1990 ont démontré un bénéfice significatif de l’administration de fortes doses de méthylprednisolone tôt après une lésion de la moelle épinière (dans les 8 h). La dose est de 30 mg/kg IV en 15 minutes, suivie de 5,4 mg/kg/h par perfusion intraveineuse continue pendant 24 heures.
Les essais NASCIS I et II ont fait l’objet de critiques importantes concernant à la fois leur conception et le rapport bénéfice/risque possible. La plupart des experts et des autorités en matière de lésions de la moelle épinière ne conseilleraient pas l’utilisation systématique de stéroïdes dans ce domaine. Les données récentes de l’essai CRASH sur les traumatismes crâniens ont encore renforcé ce point de vue. La prise en charge des traumatismes médullaires doit cependant toujours être guidée par les directives locales.
Les stéroïdes ne sont pas systématiquement recommandés pour les patients victimes de traumatismes crâniens graves. L’enthousiasme initial dans les années 1960, généré par les résultats positifs des études de laboratoire, ne s’est jamais traduit par une amélioration significative des résultats. Par conséquent, les directives ne recommandent pas l’utilisation de stéroïdes chez les patients victimes d’un traumatisme crânien grave. Cependant, la validité des preuves utilisées pour parvenir à ces conclusions a été remise en question, et l’utilisation de corticostéroïdes pour tous les degrés de gravité du traumatisme crânien a récemment été étudiée dans le cadre d’un vaste essai international randomisé (l’essai CRASH) soutenu par le Medical Research Council. Cette étude a été interrompue 6 mois plus tôt parce qu’aucun bénéfice spécifique n’a été noté chez les patients recevant des stéroïdes, alors qu’une légère augmentation de la comorbidité a été constatée.
Remplacement des fluides
Le remplacement des fluides intraveineux fait partie intégrante du processus de réanimation. L’âge du patient et la présence d’autres blessures pouvant entraîner une hypovolémie sévère, comme des blessures vasculaires, des hémorragies intra-abdominales ou des fractures pelviennes, sont d’une importance capitale. Une attention particulière doit également être apportée en présence d’une lésion rachidienne grave (paraplégie ou tétraplégie), qui peut entraîner un choc rachidien en raison de l’absence de débit sympathique. Cela peut durer de 8 à 12 heures et se manifeste par une hypotension sévère non associée à une tachycardie, une transpiration ou une vasoconstriction périphérique. Tenter de soutenir la pression artérielle avec de grands volumes de liquides peut entraîner des problèmes importants lorsque le choc spinal se résorbe et que le tonus sympathique revient. La charge liquidienne excessive peut entraîner une insuffisance cardiaque et, dans le cas d’une lésion cérébrale, aggraver l’œdème cérébral.
Il n’existe pas de données probantes sur le meilleur liquide de remplacement pour les patients atteints de lésions cérébrales. Les directives publiées ne soutiennent aucun fluide spécifique, mais les solutions cristalloïdes isotoniques (par exemple, le chlorure de sodium) sont généralement recommandées. Les solutions hypotoniques (par exemple, le lactate de Ringer ou le dextrose/saline) doivent cependant être évitées, sauf chez les enfants, chez qui le dextrose/saline est systématiquement utilisé. En cas d’hypovolémie sévère due à un traumatisme, le remplacement rapide du volume avec des colloïdes ou de l’albumine humaine n’est pas contre-indiqué. En général, la réanimation liquidienne doit être guidée par le traumatisme coexistant et viser à maintenir le patient victime d’un traumatisme cérébral dans un état euvolémique. Le concept de « mise à sec des patients » est considéré comme obsolète. Une telle approche peut compromettre le flux sanguin cérébral et avoir un effet négatif sur le résultat.
Il existe une controverse permanente sur la valeur de l’administration précoce de mannitol en cas de suspicion de lésion cérébrale. La perception initiale selon laquelle le mannitol agit en « déshydratant » le cerveau et en réduisant ainsi la pression intracrânienne (PIC) a été réfutée et l’on sait maintenant que son principal effet est rhéologique. En diminuant la viscosité du sang, le mannitol augmente le débit sanguin cérébral, ce qui entraîne une vasoconstriction réactive partielle des artérioles et une réduction de la PIC. Même lorsqu’il ne permet pas de réduire significativement la PIC, le mannitol peut encore augmenter le débit sanguin cérébral de près de 30 %. De plus, le moment et le rythme d’administration du mannitol ainsi que les indications spécifiques de son administration n’ont jamais fait l’objet d’un essai randomisé.
Aux États-Unis, tous les patients victimes d’un traumatisme crânien grave et présentant des signes pupillaires anormaux reçoivent systématiquement 100 ml de mannitol à 20% à leur arrivée aux urgences. Traditionnellement, la plupart des neurochirurgiens du Royaume-Uni recommandent d’administrer 1 g/kg de mannitol à 20 % en perfusion bolus. Les directives publiées indiquent également que l’osmolalité plasmatique doit être maintenue à moins de 320 mOsm. Dans la situation aiguë, ce point est moins préoccupant, mais il faut toujours le garder à l’esprit, car il arrive que ces patients restent dans la zone de réanimation pendant de longues périodes. Si le mannitol est administré à un patient, il doit être cathétérisé.
Il est probable, cependant, que des doses beaucoup plus élevées que celles recommandées ci-dessus soient réellement nécessaires. Des preuves récentes provenant de 2 essais randomisés du même groupe ont démontré des taux de récupération significativement améliorés chez des patients victimes d’un traumatisme crânien grave qui ont reçu à leur arrivée et avant le scanner une perfusion initiale en bolus de mannitol 20% à 0,6-0,7 g/kg. Après que le scanner ait confirmé la présence d’un hématome sous-dural aigu ou de contusions intracérébrales, les patients dont les pupilles étaient normales ont reçu une dose supplémentaire de 0,6-0,7 g/kg, tandis que ceux dont les pupilles étaient inégales ont reçu une dose supplémentaire de 1-1,4 g/kg. Dans les deux groupes de patients, l’administration concomitante de solution saline a été utilisée pour corriger l’effet diurétique du mannitol et maintenir l’euvolémie. Bien que toutes les questions n’aient pas été résolues par ces études, elles soutiennent l’utilisation précoce et agressive du mannitol chez les patients atteints de lésions cérébrales.
Les solutions hypertoniques ont récemment gagné en popularité dans le traitement des patients traumatisés. Il existe des preuves que la solution saline hypertonique peut être utilisée comme alternative au mannitol, en particulier chez les enfants. Il a été démontré que les perfusions de solution de chlorure de sodium à 3 % réduisaient la PIC et amélioraient les résultats chez les enfants, mais pas chez les adultes. Dans une récente méta-analyse de 5 essais cliniques randomisés, les solutions hypertoniques de sodium se sont avérées plus efficaces que le mannitol pour contrôler les épisodes d’élévation de la PIC. Aucune preuve à l’appui d’un meilleur résultat clinique n’est actuellement disponible, et un vaste essai randomisé est justifié.
Traitement anticonvulsivant
Les anticonvulsivants ne sont pas non plus recommandés de façon systématique chez les patients victimes de lésions cérébrales qui ne présentent pas de crises. Une activité convulsive immédiate (sur le coup) est fréquemment rapportée, en particulier chez les enfants. Elles peuvent durer de quelques secondes à une minute et ne sont pas considérées comme une véritable épilepsie. On pense maintenant qu’il s’agit d’une brève décérébration fonctionnelle résultant d’une perte d’inhibition corticale. La phase de récupération est généralement brève et le risque de crises ultérieures n’est pas augmenté. Aucun anticonvulsivant n’est indiqué dans ce cas.
Certains types de traumatismes crâniens graves peuvent entraîner un risque accru (>60%) d’épilepsie précoce (7 premiers jours), comme suit :
-
Les blessures sous-durales aiguës
-
Les blessures pénétrantes
-
Les contusions corticales
.
-
Histoire d’abus significatif d’alcool
-
Epilepsie dans les 24 premières heures
Dans ces patients, des essais contrôlés randomisés ont démontré le bénéfice de l’administration prophylactique d’anticonvulsivants (phénytoïne ou carbamazépine) pendant 1 semaine. Après cette période, si aucune autre crise ne s’est produite, les anticonvulsivants doivent être réduits progressivement, car il n’y a pas d’avantage significatif à continuer et l’épilepsie tardive n’est pas prévenue.
Si le patient présente des crises à son arrivée ou immédiatement après, les anticonvulsivants doivent être administrés après avoir obtenu un contrôle immédiat avec du diazépam ou du lorazépam (de préférence). Une méta-analyse récente de 47 essais contrôlés sur la prévention des convulsions a soutenu l’utilisation de la phénytoïne comme agent de choix en cas de traumatisme cérébral. Il est également très important de réaliser que les crises compromettent l’oxygénation de tout patient victime d’un traumatisme crânien grave. Un soutien immédiat des voies aériennes et un contrôle précoce sont donc impératifs.
Il est crucial d’atteindre et de maintenir des niveaux plasmatiques adéquats d’anticonvulsivants chez un patient victime d’un traumatisme crânien. Pour la phénytoïne, une dose de charge intraveineuse de 18 mg/kg est recommandée pour les adultes et de 20 mg/kg pour les enfants. Une administration lente (sur 30 minutes), de préférence avec une pompe intraveineuse, est recommandée. Il est également important de se rappeler, cependant, qu’après que le contrôle des crises ait été obtenu de façon macroscopique, un état postictal inhabituellement prolongé peut en fait être des crises mal contrôlées (c’est-à-dire un état épileptique). Si des anticonvulsivants adéquats ont été administrés (idéalement, si l’électroencéphalogramme a exclu l’état épileptique), alors d’autres causes doivent être explorées.
Hyperoxie et lésion cérébrale
Certaines preuves émergentes indiquent que l’application précoce de concentrations élevées d’oxygène inspiré peut être bénéfique dans les lésions cérébrales de l’adulte. La prise en charge des traumatismes crâniens graves en mettant davantage l’accent sur la surveillance de l’oxygène du tissu cérébral a également démontré certains résultats encourageants, qui pourraient avoir la même base physiologique.